Il sonno occupa circa un terzo della nostra vita ed è fondamentale per il nostro benessere psico-fisico. L’alterazione del sonno sia in termini quantitativi sia qualitativi può interferire con alcune funzioni fondamentali del nostro corpo, e non va mai sottovalutata perché può essere all’origine di alterazioni del comportamento e dell’umore, ma anche di condizioni compromettenti la salute.
I disturbi del sonno si possono ripercuotere sulla qualità di vita diurna, influenzando negativamente la sfera lavorativa, i rapporti sociali, i rapporti affettivi e familiari, oltre ad aumentare il rischio di sviluppare malattie metaboliche e cardiovascolari con conseguente diminuzione dell’aspettativa di vita.
Studi epidemiologici degli ultimi anni hanno indicato che l’insonnia è il disturbo del sonno più frequente, ma è stato anche dimostrato che l’ipersonnia, cioè il disturbo opposto all’insonnia, è molto più frequente di quanto non si possa immaginare, e dietro l’ipersonnia diurna c’è spesso un disturbo del sonno.
La sindrome delle apnee ostruttive nel sonno (OSAS, Obstructive Sleep Apnea Syndrome) è il più frequente disturbo respiratorio nel sonno. In Italia si stima che la malattia interessi circa un milione e seicentomila persone. L’incidenza del disturbo è segnalata in aumento in tutto il mondo. Nei soggetti adulti tra i 30 e 60 anni l’OSAS ha una prevalenza che è di circa il 9% nelle donne e il 24% negli uomini. Oltre i 60 anni si riscontrano anche percentuali maggiori con un incremento maggiore nelle donne over 50.
Applicando tali dati al territorio e in particolare alla Medicina generale il numero dei soggetti che ne sono affetti dovrebbe essere compreso tra i 90 e i 240 ogni mille assistiti. Considerando questi tassi di prevalenza, la maggior parte dei medici di famiglia, probabilmente, ha un numero di pazienti con apnea del sonno non diagnosticata che sfiora il 90%.
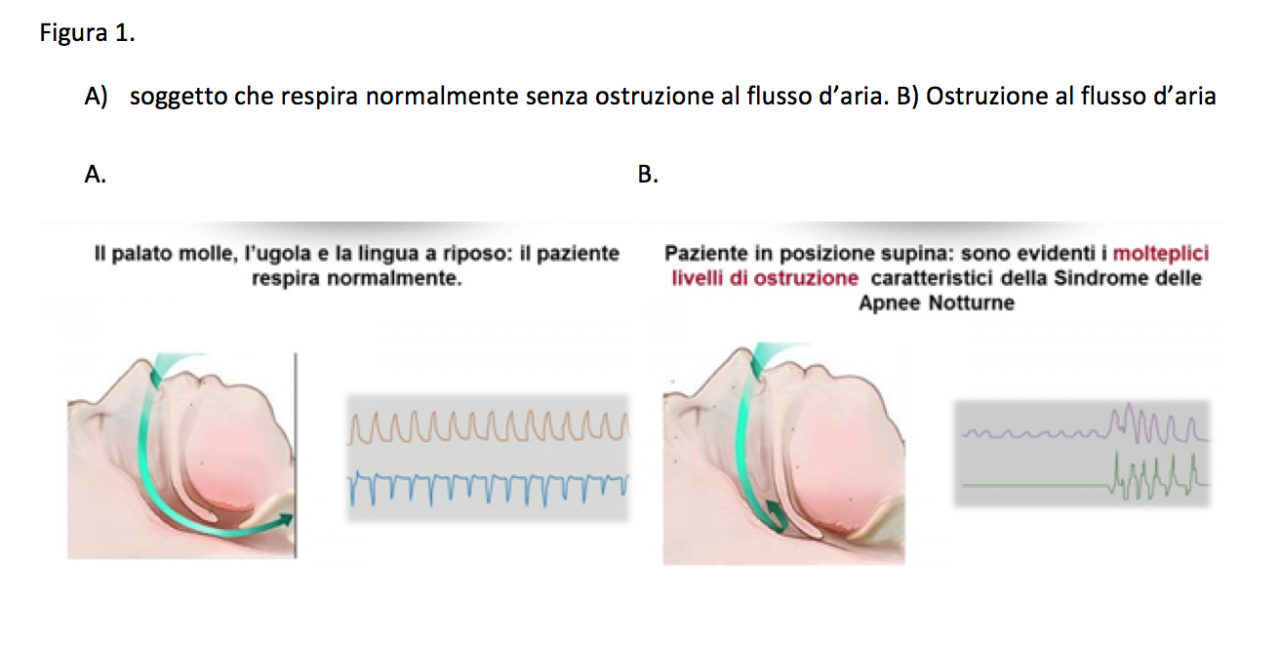
L’OSAS è una condizione clinica che si verifica durante il sonno, caratterizzata dal ricorrere di episodi ciclici di cessazione completa del flusso aereo (apnea) o una sua marcata riduzione (ipopnea) per un tempo pari o superiore a 10 sec., dovuta alla chiusura/collabimento ripetuto delle pareti delle vie aeree superiori. Nelle apnee ostruttive si ha la persistenza dei movimenti toraco-addominali, come tentativo del soggetto di vincere l’ostruzione al flusso aereo.
Gli episodi intermittenti di apnea e ipopnea sono generalmente associati ad episodi intermittenti di desaturazione ossiemoglobinica pari o superiore al 3% del valore basale; la ripresa della ventilazione dopo l’evento di apnea/ipopnea si associa a risvegli o microrisvegli (arousal) con conseguente frammentazione del sonno.
I principali sintomi dell’OSAS si possono dividere in sintomi notturni e sintomi diurni.
I sintomi notturni i più frequenti sono: russamento, frequenti risvegli notturni, risvegli con sensazione di soffocamento/ fame d’aria (choking), sonno agitato, nicturia (necessità di mingere più volte la notte), ma vengono riferiti anche incubi, cardiopalmo notturno, pirosi gastrica e sensazione di secchezza del cavo orale.
I sintomi diurni più frequenti sono: risveglio non riposato/sonno non ristoratore, sensazione di testa ovattata/pesante al risveglio, stanchezza diurna, cefalea mattutina ed eccessiva sonnolenza diurna con tendenza all’addormentamento durante la giornata. Non infrequenti sono anche tendenza alla depressione, disturbi della memoria, difficoltà di concentrazione, irritabilità, perdita di interessi, riduzione della libido, modificazioni delle abitudini di vita con compromissione della vita di relazione.
Spesso i sintomi sono in prima battuta riscontrati e riferiti al medico dal convivente in quanto la cronicità e la lenta progressione di tale condizione patologica e la mancata o scarsa considerazione dei sintomi da parte del paziente lo portano a sottostimare la propria condizione, rendendo difficoltosa e tardiva l’individuazione della patologia. L’OSAS rappresenta spesso la condizione finale cha ha partenza da un semplice russamento saltuario. Per tale motivo, e per la ancora scarsa familiarità dei medici di Medicina generale con tale patologia, i casi diagnosticati sono ancora molto inferiori rispetto alla prevalenza attesa.
L’OSAS è associata ed è fattore di rischio per comorbilità e mortalità cardio-cerebrovascolare, alterazioni del quadro metabolico (diabete mellito, dislipidemia, obesità, iperuricemia, steatosi epatica), insufficienza respiratoria, alterazioni neurologiche, insufficienza renale.
L’apparato cardio-vascolare rappresenta la principale “vittima” dell’OSAS, ipertensione arteriosa (spesso ipertensione farmaco-resistente), aritmie cardiache, cardiopatia ischemica, scompenso cardiaco e ischemia cerebrale.
Elevata è inoltre la concomitanza tra l’OSAS, diabete mellito di tipo II, dislipidemia e steatosi epatica.
Durante gli eventi apnoici l’ipertono simpatico e l’ipossia intermittente che rappresenta anche uno stimolo infiammatorio sono alla base dell’aumentato rischio cardio-vascolare e metabolico. Ne deriva che l’OSAS, obesità e sindrome metabolica pur essendo condizioni distinte risultano frequentemente associate e interdipendenti
Nel sospettare l’OSAS quindi non sono da considerare solo sintomi e segni ma anche le comorbilità cardio-vascolari e metaboliche.
Il primo passo, è pertanto coinvolgere la classe medica, in particolare il Medico di medicina Generale, a pensare all’eventualità che il proprio assistito possa essere affetto da OSAS e quindi poterlo indirizzare ad un centro medico in grado di eseguire le indagini diagnostiche.
Altresì importante è sensibilizzare la popolazione adulta che alcuni sintomi come il russamento, la scadente qualità del sonno e l’eccessiva sonnolenza diurna non vanno sottovalutati e possono essere la conseguenza di una patologia sottostante meritevole di approfondimento diagnostico.
L’elevato impatto epidemiologico, la maggior “sensibilizzazione” del mondo medico e la sempre maggior semplificazione delle strumentazioni diagnostiche hanno permesso di diagnosticare la patologia anche in soggetti non consapevoli del problema.
Secondo le linee guida di procedura diagnostica dell’OSAS nell’adulto, emanate dall’Associazione Italiana di Medicina del Sonno (AIMS) e dall’Associazione Italiana degli Pneumologi Ospedalieri (AIPO), prima di avviare un paziente con sospetto di OSAS al percorso diagnostico strumentale bisogna partire da un’accurata anamnesi (meglio se in presenza del convivente/partner) e ricerca di sintomi e segni che andiamo a riassumere:
- russamento,
- pause respiratorie notturne (riferite dal convivente/partner),
- risvegli notturni,
- risvegli con sensazione di soffocamento,
- sonno agitato,
- nicturia,
- cefalea mattutina,
- sonno non ristoratore,
- stanchezza diurna,
- eccessiva sonnolenza diurna,
- indice di massa corporea (BMI) >29 kg/m2,
- circonferenza del collo >43 cm nei maschi e >41 cm nelle femmine,
- eventuali dismorfismi cranio-facciali o anomalie oro-faringee che determinano una riduzione di calibro delle prime vie aeree.
Ci sono però da sottolineare dei concetti importanti:
- il russamento è si uno dei sintomi principali da ricercare, ma non è un sintomo da demonizzare, infatti solo il 10% di coloro che russano risulta poi affetto da OSAS di rilevanza clinica, ma è comunque un problema sociale grave che può rendere difficoltosa la convivenza ed è spesso causa di divorzio
- l’eccessiva sonnolenza diurna è stata ritenuta per molti anni un cardine diagnostico, ma i dati degli ultimi anni ci dicono che molti pazienti affetti da OSAS non presentano una sonnolenza diurna significativa ed è molto variabile tra soggetto e soggetto.
- l’obesità è stata considerata per anni il principale fattore predisponente l’OSAS, che infatti veniva sospettata solo nei soggetti obesi, ma i dati epidemiologici più recenti dimostrano che i soggetti non obesi rappresentano circa il 40% delle diagnosi.
Strumentazioni diagnostiche ad hoc
Per la diagnosi delle apnee ostruttive nel sonno è indispensabile la documentazione degli eventi di apnea/ipopnea notturni con strumentazioni diagnostiche apposite. La polisonnografia (PSG) ed il monitoraggio cardiorespiratorio notturno (MRC) o poligrafia notturna sono le indagini diagnostiche da utilizzare in base a criteri ben definiti.
La registrazione strumentale permette di definirne le caratteristiche e di quantificare gli eventi, ottenendo indici sui quali si basa la diagnosi e la classificazione della gravità del quadro ostruttivo sonno-correlato. L’indice di apnea e di ipopnea (AHI) e l’indice di disturbi respiratori (RDI), derivati dalla PSG, esprimono il numero di eventi per ora di sonno. Pur in assenza dei segnali elettrofisiologici (EEG, EOG, EMG) presenti solo nella PSG necessari per la corretta stadiazione del sonno, il MCR consente di calcolare l’AHI avendo come denominatore parametri quali le ore di registrazione o di sonno presunto.
Con il MCR l’OSAS è classificata in base all’AHI, che si ottiene sommando il numero degli eventi durante il sonno e dividendolo per le ore di sonno. AHI <5/ora è considerato normale, tra 5 e 15 è indicativo di disturbo di gravità lieve, AHI tra 15 e 30 corrisponde al grado di gravità moderato, AHI>30 è indicativo di entità severa.
 La registrazione strumentale permette inoltre di valutare la compromissione della saturazione ossiemoglobinica notturna e quantificare gli eventi di desaturazione conseguenti agli eventi di apnea/ipopnea sempre rapportati alle ore di sonno, (ODI, Oxygen Desaturation Index).
La registrazione strumentale permette inoltre di valutare la compromissione della saturazione ossiemoglobinica notturna e quantificare gli eventi di desaturazione conseguenti agli eventi di apnea/ipopnea sempre rapportati alle ore di sonno, (ODI, Oxygen Desaturation Index).
La PSG e il MCR hanno differente grado di complessità. Il MCR rende possibile la registrazione anche a domicilio o al letto di reparto, non vincolando il paziente al laboratorio del sonno come la PSG e non necessitano della sorveglianza da parte di personale tecnico per tutta la notte.
Tali metodiche differiscono però dalla PSG per sensibilità e specificità oltre che per i costi che sono decisamente ridotti. L’ingresso del MCR nella diagnostica ambulatoriale/territoriale ha indubbiamente consentito di incrementare enormemente la percentuale diagnostica. Bisogna però fare attenzione, in quanto l’uso di metodiche più semplici e meno sensibili come il MCR, se in mani di personale non esperto, può comportare una mancata diagnosi o una sottostima della gravità dell’OSAS, eventualità che espongono il soggetto affetto a rischi per la propria salute, alla luce delle provate relazioni tra OSAS e comorbilità cardio-vascolare, metabolica e l’aumentato rischio di mortalità. L’uso di metodiche più complesse e costose come la PSG vanno utilizzate in casi più complessi o dubbi nei quali viene ritenuto necessario un approccio strumentale più sensibile e accurato.
Pertanto il percorso diagnostico e anche terapeutico deve essere svolto in centri medici dotati di strumentazione adeguata, con personale che abbia acquisito esperienza nella diagnosi e nel trattamento di tale patologia.
Si ritiene che sul territorio nazionale non vi sia ancora una adeguata omogeneità in termini di risorse diagnostiche disponibili, livelli tecnologici ed impostazione culturale medico-scientifica nei confronti di questa patologia del sonno. Tutto questo può portare a una marcata variabilità di comportamento nel procedimento diagnostico e terapeutico dell’OSAS.
La rilevanza epidemiologica e i risvolti socio-sanitari ed economici legati all’OSAS non possono essere sottovalutati o trascurati. I costi sanitari e sociali indotti dall’OSAS sono rilevanti. Uno studio condotto in Italia dal CREMS con il contributo dell’Istituto Superiore di Sanità indica in 838.014.400 euro i costi da incidenti stradali per eccessiva sonnolenza avvenuti nel 2002 attribuibili a persone con OSAS. Il mancato trattamento dei disturbi respiratori del sonno comporta per la collettività e per il SSN costi decisamente maggiori rispetto a quelli previsti dalla corretta attività diagnostica e terapeutica della patologia.
 L’applicazione di una pressione positiva nelle vie aeree: Pap e CPap
L’applicazione di una pressione positiva nelle vie aeree: Pap e CPap
Il “Gold standard” terapeutico rimane ancora l’applicazione di una pressione positiva nelle vie aere (Positive Airway Pressure; PAP) che consente di evitare l’ostruzione dovuta al collassamento delle alte vie aeree. Le modalità di erogazione della PAP sono diverse: la principale e più utilizzata è la CPAP (Continuous PAP), poi l’autoCPAP (Authomatic CPAP), la BiLEVEL PAP e l’autoBiLEVEL PAP (Authomatic BiLEVEL PAP). Tali presidi vanno utilizzati durante il sonno e consentono di erogare la pressione positiva nelle vie aeree durante la normale respirazione per mezzo di maschere di silicone posizionate sul volto del paziente mantenute in sede da apposite cuffiette regolabili. Esistono maschere di diversi modelli e dimensioni per meglio adattarsi alla morfologia del volto del paziente. Ci sono maschere nasali, che racchiudono solo il naso, maschere oro-nasali, che racchiudono naso e bocca, e cuscinetti nasali che vengono posizionati al livello delle narici. La titolazione della pressione erogata da questi dispositivi, necessaria per la correzione dei fenomeni di apnea/ipopnea prevede criteri e protocolli appositi e deve avvenire, come già accennato, in centri medici attrezzati e con personale esperto. I vantaggi che si possono ottenere dalla terapia con CPAP sono oggi assai evidenti. La letteratura scientifica medica riporta vantaggi sia in termini di beneficio soggettivo, come il miglioramento della qualità del sonno ed il miglioramento/risoluzione dei sintomi notturni e diurni, sia in termini di rìduzione di eventi cardio-vascolari che di sopravvivenza.
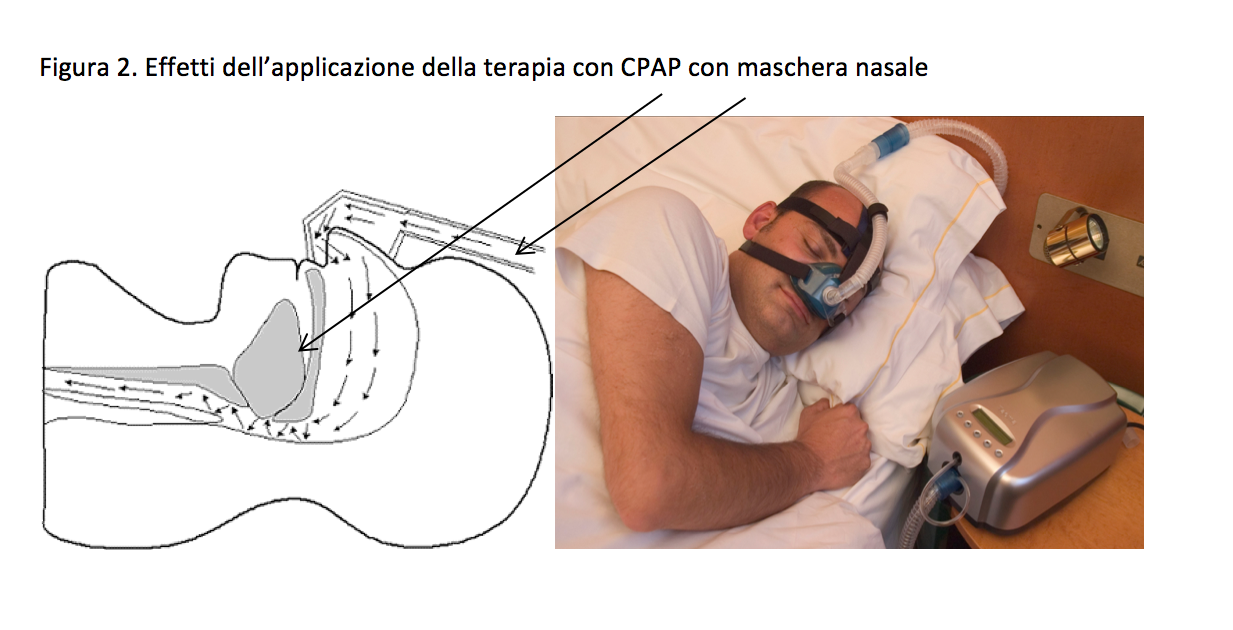 Nonostante sia ritenuta la terapia più efficace la CPAP ha dei limiti. La ridotta o scarsa aderenza al trattamento ne riduce l’efficacia. In alcuni pazienti c’è difficoltà ad accettarla come trattamento a lungo termine, e l’applicazione della maschera durante il sonno può risultare fastidiosa.
Nonostante sia ritenuta la terapia più efficace la CPAP ha dei limiti. La ridotta o scarsa aderenza al trattamento ne riduce l’efficacia. In alcuni pazienti c’è difficoltà ad accettarla come trattamento a lungo termine, e l’applicazione della maschera durante il sonno può risultare fastidiosa.
In questi casi bisogna ricorrere a terapie alternative.
Trattamenti alternativi non invasivi possono essere la terapia posizionale (far assumere mediante presidi appositi la posizione laterale durante il sonno quando le apnee non sono severe e sono prevalenti in postura supina), l’utilizzo di valvole espiratorie nasali o di apparecchi endorali, sistemi di protrusione mandibolare (MAD) che determinano un avanzamento della mandibola ampliando lo spazio orofaringeo. Anche questi sistemi necessitano di una adeguata valutazione, di una corretta protrusione mandibolare e di un esperto Odontoiatra che sappia selezionare il paziente adatto al trattamento.
In casi selezionati anche l’approccio chirurgico di pertinenza Otorino-laringoiatrica o Maxillo-facciale può dare dei risultati in termini di correzione o riduzione della gravità della apnee.
Non è da dimenticare l’intervento cognitivo-comportamentale, educazionale e motivazionale da parte di personale formato indispensabile per l’ottenimento di una migliora aderenza ed efficacia del trattamento. Il paziente deve essere adeguatamente infornato sulla patologia, sulle cause e sulle conseguenze della stessa sulla sua salute. L’intervento educazionale mirato al cambiamento dello stile di vita soprattutto se il paziente è obeso (controllo del peso, abitudini alimentari, sedentarietà) ed avvezzo ad abitudini voluttuarie come tabagismo e abuso di alcol o di particolari farmaci che rappresentano una concausa di OSAS.
Come abbiamo visto l’OSAS è una patologia del sonno invalidante che con le sue frequenti comorbilità può portare il paziente ad essere valutato da più Specialisti medici: Medico esperto in Medicina del sonno, Pneumologo, Cardiologo, Neurologo, Otorino-laringoiatra, Neurologo, Internista-Endocrinologo, Odontoiatra, Nefrologo, Chirurgo ecc. Oggi giorno la medicina va sempre di più verso una terapia mirata e personalizzata ed anche nel campo dei disturbi respiratori del sonno come l’OSAS si va in questa direzione. E’ pertanto indispensabile che il Medico che ha in carico un paziente affetto da OSAS, di qualunque specialità egli sia, sappia affrontare la patologia a 360 gradi, indirizzando il paziente quando necessario a colleghi di maggior esperienza e competenza nel percorso diagnostico-terapeutico.
Letture consigliate
- Heinzer R, Vat S, Marques-Vidal P, et al. Prevalence of sleep-disorder breathing in the general population: the HypnoLaus Study. Lancet respir Med 2015;3:310-8
- Bixler EO, Vgontzas AN, Lin HM, et al. Excessive daytime sleepiness in a generale population sample: the role of sleep apnea, age, obesity, diabetes, and depression.
- J Clin Endocrinol Metabol 2005; 90:4510-5
- Young T, Finn L, Peppard PE et al. Sleep disordered breathing and mortality: eighteen-year follow-up of the Wisconsin sleep cohort. Sleep 2008; 31:1071-8
- Documento dell’Associazione Italiana Pneumologi Ospedalieri (AIPO) e della Associazione Italiana Medicine del Sonno (AIMS). Linee guida di procedura diagnostica nella sindrome delle apnee ostruttive durante sonno dell’adulto.
- Rassegna di Patologia dell’Apparato Respiratorio 2001;16:278-281
- Insalaco G, Fanfulla F, Benassi F et al. Raccomandazioni per la diagnosi e cura dei disturbi respiratori del sonno. Milano: AIPO Ricerche Edizioni 2011
La stesura di questo articolo è a firma del
 Dr. Roberto Porta Medico Pneumologo U.O. Pneumologia Riabilitativa Istituti Clinici Scientifici IRCCS Lumezzane (Brescia)
Dr. Roberto Porta Medico Pneumologo U.O. Pneumologia Riabilitativa Istituti Clinici Scientifici IRCCS Lumezzane (Brescia)

