La prima questione che emerge in modo evidente sull’uso degli antibiotici, è che la terapia antibiotica ha un uso estremamente frequente. Basti pensare che nei reparti di terapia intensiva, più della metà dei pazienti ammessi senza alcuna infezione riceve un antibiotico a scopo preventivo
Questi sono dati GiViTI, Gruppo Italiano per la Valutazione degli Interventi in Terapia Intensiva, . Questo utilizzo così frequente ha stimolato molti ricercatori a valutare l’appropriatezza delle prescrizioni. Invariabilmente, e con poche differenze fra i vari Paesi, risulta che gli antibiotici vengono usati troppo e a volte anche male. Per fare solo un esempio, benché sia ormai assodato che la durata della profilassi non dovrebbe superare le 12 ore (in casi selezionati può arrivare a 24), si osservano spesso profilassi che durano 4 o 5 giorni, e anche più.
Antibiotico: un farmaco (quasi) perfetto, ma…
Il motivo di questo sta, paradossalmente, nella bontà dell’antibiotico come farmaco. Se ci pensiamo, non molti altri medicinali hanno un’efficacia così elevata da risultare distintamente evidente sul singolo paziente, persino dopo poche somministrazioni. D’altro canto, anche grazie al fatto che queste terapie durano generalmente pochi giorni, la loro tossicità è estremamente ridotta. A questo aggiungiamo che molti antibiotici hanno il brevetto scaduto e dunque un costo contenuto. Farmaci efficaci, sicuri, economici. Queste tre condizioni insieme fanno sì che gli antibiotici vengano prescritti con una certa disinvoltura, non preoccupandosi troppo dell’appropriatezza delle indicazioni.
Vi è però il rovescio della medaglia. Gli antibiotici, come è ormai ampiamente accertato, hanno un effetto non solo sui pazienti che li stanno assumendo, ma anche su quelli che non li stanno assumendo. Il fatto è che, come risultato di un normale processo di selezione naturale, più esponiamo germi a un antibiotico, più osserveremo un aumento di quelli che posseggono caratteristiche ottimali per resistere al nuovo ambiente divenuto ostile. Questi germi, capaci di resistere all’antibiotico, continueranno a replicarsi indisturbati e diventeranno rapidamente prevalenti. Così, per i pazienti che si infetteranno in futuro con quel germe vi sarà una possibilità terapeutica in meno, perché quell’antibiotico che prima risultava efficace è nel frattempo divenuto inutile.
Questo rovescio della medaglia inchioda il medico, ogni volta che prescrive un antibiotico, a un surplus di responsabilità, che purtroppo è molte volte completamente disatteso: si è responsabili per la cura del paziente che si ha di fronte, ma si è responsabili anche per la cura dei pazienti futuri, che magari verranno trattati da altri medici. Il mancato riconoscimento di questa responsabilità, più nascosta, ma ugualmente vincolante sul piano professionale, ha portato oggi allapresenza di germi in grado di resistere non solo a uno, ma addirittura alla maggior parte degli antibiotici oggi disponibili (è ciò che viene definito multiresistenza). Questo fenomeno, è dovuto sia al processo di selezione naturale appena descritto, che induce una resistenza specificatamente diretta verso la molecola impiegata, sia al fatto che, per motivi genetici, la resistenza a un antibiotico può anche determinare la resistenza ad antibiotici di classi diverse, aggravando sensibilmente il quadro. In ragione di questo, la terapia delle infezioni, non solo nei reparti di terapia intensiva dove sono ricoverati pazienti più deboli e clinicamente instabili, ma anche in tutto l’ambito ospedaliero, si è spesso trasformata in un rebus a volte davvero difficile da risolvere. Molto si può fare per combattere l’antibiotico-resistenza!
Terapia antibiotica: la parola d’ordine è “appropriatezza”
Tutti possiamo fare la nostra parte tenendo a mente che l’essenziale è l’appropriatezza. È fondamentale migliorare non solo l’appropriatezza prescrittiva, che è una responsabilità dei medici (come abbiamo visto), ma anche l’appropriatezza nell’uso degli antibiotici, che è responsabilità di ciascuno di noi. È necessario intervenire a livello globale, armonizzando le strategie per l’uso adeguato degli antibiotici a livello nazionale e integrandole con misure di controllo delle infezioni nei contesti ospedalieri, nelle residenze sanitarie assistite (RSA) e nella comunità. Ma nel contempo si deve puntare a migliorare le conoscenze e il livello di consapevolezza sull’uso appropriato di antibiotici nella popolazione, e promuovere nei cittadini la consapevolezza dell’importanza di un uso responsabile degli antibiotici.
L’uso inappropriato e l’abuso di antibiotici, sia in ambito umano sia veterinario, sono tra le principali cause dell’antibiotico-resistenza e del suo aumento. Nel 2017 la comunità Europea ha messo a disposizione di tutti, operatori sanitari e semplici cittadini, un documento disponibile online, che riassume le indicazioni di base per il corretto uso degli antibiotici. In questo documento, come sul sito dello stesso Ministero della salute, possiamo trovare un breve elenco di regole semplici, in parte di buon senso, da seguire:
— informarsi e, se necessario, chiedere informazioni ai medici o ai farmacisti circa l’utilizzo appropriato degli antibiotici, alla resistenza antibiotica e alle reazioni avverse agli antibiotici,
— utilizzare gli antibiotici solo se prescritti, evitando autoprescrizioni che sono spesso inappropriate (non assumere ad esempio antibiotici non prescritti per curare infezioni virali come il raffreddore o l’influenza)
— rispettare la prescrizione (durata e dose della terapia da seguire come indicata dal medico),
— astenersi dall’utilizzare antibiotici che non sono stati prescritti, come rimanenze di confezioni, antibiotici prescritti a un’altra persona o antibiotici ottenuti senza prescrizione,
— portare le rimanenze di confezioni di antibiotici alle farmacie e ai centri locali di raccolta, conformemente alle normative locali in materia di smaltimento.
I frutti di questo sforzo di coinvolgimento di tutti (pazienti, medici, infermieri, farmacisti, veterinari, agricoltori, cittadini e politici) iniziano ad essere visibili.
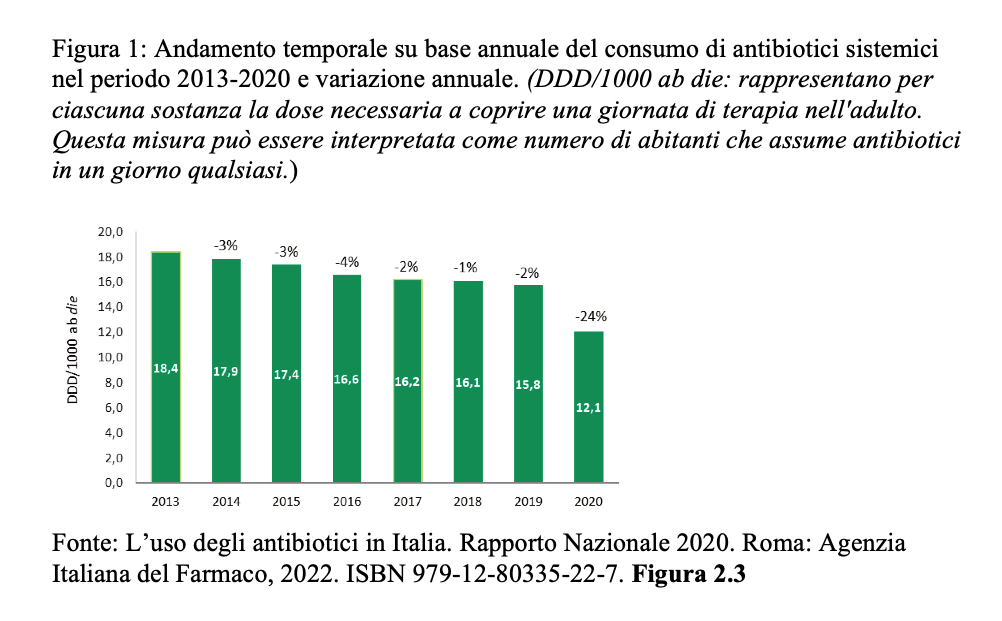
L’Agenzia Italiana del Farmaco (AIFA), nel suo ultimo rapporto sull’uso degli antibiotici in Italia, ha riportato che uno degli obiettivi principali previsti dal piano nazionale di controllo dell’antibiotico-resistenza, ovvero la riduzione di più del 10% del consumo di antibiotici nel 2020 rispetto al 2016, è stato pienamente raggiunto e superato, registrando nel 2020 una riduzione complessiva del 27%. Ciò nonostante, nel corso dell’anno 2020, circa 3 cittadini su 10 hanno ricevuto almeno una prescrizione di antibiotici e in media ogni utilizzatore è stato in trattamento per circa 14 giorni nel corso dell’anno, con un consumo che aumenta all’avanzare dell’età, superando il 50% nella popolazione ultra-ottantacinquenne.
La strada è tracciata, ma bisogna continuare in questo sforzo comune.
Letture consigliate
- World Health Organization. Antimicrobial resistance: global report on surveillance. Geneva: WHO, 2014.
- Gazzetta ufficiale dell’Unione europea: https://eur-lex.europa.eu/legal-content/it/txt/pdf/?uri=celex:52017xc0701(01)&from=pt. Comunicazioni provenienti dalle istituzioni, dagli organi e dagli organismi dell’unione europea. Commissione europea, Comunicazione della commissione. Linee guida sull’uso prudente degli antimicrobici in medicina umana (2017/c 212/01)
- Opuscolo del Centro europeo per la prevenzione e il controllo delle malattie (Ecdc). https://antibiotic.ecdc.europa.eu/sites/default/files/documents/Primary%20care%20-%20Patient%20Flyer_ITA.pdf
- Società Italiana di Farmacologia https://www.youtube.com/watch?v=vxYoh-G6g5E
- Osservatorio Nazionale sull’impiego dei Medicinali. L’uso degli antibiotici in Italia. Rapporto Nazionale 2020. Roma: Agenzia Italiana del Farmaco, 2022. ISBN 979‐12‐80335‐22‐7. Il Rapporto è disponibile consultando il sito web: aifa.gov.it. https://www.aifa.gov.it/documents/20142/1664282/Rapporto_Antibiotici_2020.pdf

Il Dott. GUIDO BERTOLINI si è laureato in Medicina e Chirurgia nel 1989 presso l’Università di Bologna e si è specializzato nel 1993 in Metodologia della ricerca farmacologica presso l’Istituto di Ricerche Farmacologiche Mario Negri IRCCS e nel 1994 in Gastroenterologia ed endoscopia digestiva, presso l’Università di Pavia. È responsabile del Dipartimento di Epidemiologia Medica dell’Istituto di Ricerche Farmacologiche Mario Negri IRCCS. Aree di interesse sono la valutazione e miglioramento della qualità dell’assistenza, l’Outcome research, la metodologia della ricerca clinica, l’analisi delle decisioni e la formazione del medico.


Lascia un commento
Devi essere connesso per inviare un commento.